
Die Arthrose des Hüftgelenkes
Coxarthrose:
High Tech im Operationssaal
- Minimal invasiven (MIS) Hüft Total Prothese (MIS HTP)
- Computer-navigierte Implantation einer MIS HTP
Index
I. Einleitung über Hüftgelenksarthrose (Coxarthrose)
- 1.1 Allgemein über Coxarthrose
- 1.2 Was ist eine Coxarthrose?
- 1.3 Krankheitsverlauf
II. Die Therapie der Coxarthrose
- 2.1 Konservative Therapie
- 2.2 Operative Therapie "Die Hüftendoprothese HTP"
-
2.2.1 Einleitung
-
2.2.2 Informationen zur Operation
-
I. Einleitung über Hüftarthrose (Coxarthrose)
1.1 Allgemein über Coxarthrose
Die Hüftgelenke sind die mit am meisten belasteten Gelenke des menschlichen Körpers. Aufgrund des aufrechten Ganges des Menschen tragen sie das gesamte Gewicht des Rumpfes. Das Hüftgelenk besteht aus der Hüftpfanne (Acetabulum = „Essigschälchen; aus dem Lateinischen nach ihrer markanten Form) im Beckenknochen und dem Hüftkopf des Oberschenkelknochens.
Anders als das Kniegelenk das in der Hauptsache durch Bänder, Muskeln und den Meniskus stabilisiert wird, besitzt das Hüftgelenk eine knöcherne Führung, die Hüftpfanne. Sowohl die Hüftpfanne, als auch der Hüftkopf sind mit einer Knorpelschicht überzogen. Bei Bewegung gleiten die beiden Knorpelschichten aufeinander und gewährleisten eine reibungslose Bewegung. Straffe Bandsysteme fixieren zudem den Hüftkopf in der Hüftpfanne. Eine wichtige Rolle spielt die Muskulatur der Hüfte, die ebenso für eine Fixation des Hüftkopfes in der Hüftpfanne sorgt, sowie eine Geradestellung des Beckens und somit den Stand auf zwei Beinen und den aufrechten Gang gewährleistet. Das Hüftgelenk kann wie jedes Gelenk nur optimal funktionieren, wenn alle seine Bestandteile gesund sind. Ist das Gelenk einmal geschädigt, folgt der Verschleiss.
Wichtig in diesem Zusammenhang ist, dass schon ab dem 30. Lebensjahr bei allen Gelenken des menschlichen Körpers Veränderungen feststellbar sind, die dem zunehmenden Alterungsprozess des Binde und Stützgewebes entsprechen. Schon ab dem 40. Lebensjahr sind bei der Hälfte der Bevölkerung im Röntgenbild degenerative Gelenksveränderungen (= durch Verschleiss bedingte Veränderungen) feststellbar. Da wir Menschen im Durchschnitt immer älter werden nimmt die Rolle der Verschleisserkrankungen mehr und mehr zu. Somit kann man feststellen, dass jeder Mensch Arthrosen entwickelt. In der Orthopädie nimmt die Behandlung der Hüftgelenksarthrose, auch Coxarthrose genannt, eine immer bedeutendere Stellung ein.
1.2. Was ist eine Coxarthrose?
Hierbei handelt es sich um eine in Stadien verlaufende degenerative Gelenkserkrankung des Hüftgelenkes. Dabei geht der für die Funktion des Gelenkes wichtige Knorpel mehr und mehr zugrunde. Als Folge des fehlenden Gelenkknorpels reibt bei Bewegung im Gelenk überspitzt ausgedrückt Knochen auf Knochen. Dies führt sekundär zu Veränderungen des Knochens und zu entzündlichen Veränderungen der Gelenkskapsel und der umgebenden Weichteile.
Man unterscheidet sogenannte primäre Arthosen von sekundären Arthosen. Die exakten Entstehungsmechanismen (= Pathogenese) der primären Coxarthrose sind bis heute noch nicht vollständig geklärt. Sicher ist, dass multiple Faktoren wie angeborene Fehlstellungen, biochemische Abnormalitäten und genetische Defekte die Entstehung der Coxarthose begünstigen. Jüngste Forschungsarbeiten auf diesem Gebiet zeigen, dass angeborenen Fehlstellungen im Hüftgelenk, wie Rotationsfehlstellungen des Femurs (sog. Ante- bzw. Retroversion des Schenkelhalses), Fehlstellung der Hüftpfanne (Acetabulum), Fehlanlage der Form des Schenkelhalses oder der Hüftpfanne (Hüftdypalsie) als die eigentlichen Ursachen einer primären Coxarthose anzusehen sind (zur Lokalisation der genannten anatomischen Strukturen siehe Abbildung 1).
Dies ist insofern eine wichtige Erkenntnis, als dass diese mechanischen Ursachen bei einer frühzeitigen Diagnose in sogenannten gelenkserhaltenden Operationen behoben werden können, und somit eine Arthose des Hüftgelenkes vermieden werden kann; das heisst eine spätere Hüftprothesenimplantation ist unter Umständen nicht mehr nötig. Die sekundäre Hüftarthrose kann auf dem Boden von stoffwechselbedingten Störungen, Fehlbelastungen aufgrund Fehlstellungen im Gelenk (z.B. „O-Beinen“) oder erblich bedingten Wachstumsstörungen des Gelenkes (z.B. Morbus Perthes, etc.), Unfallfolgen (Knochenbrüche), Entzündungen oder altersbedingten Veränderungen entstehen.
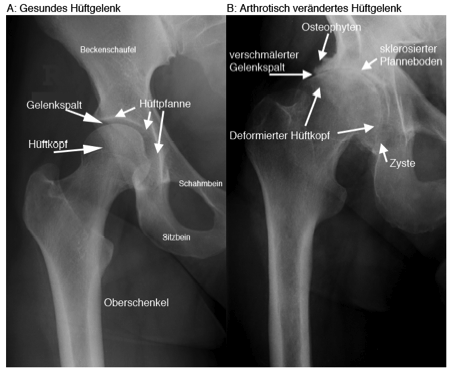
Abbildung 1: Primären Coxarthose: Während man den Knorpelzustand beim gesunden Hüftgelenk (A) am glatten, gleichmässig ausgeformten Gelenkspalt erkennt, ist der Gelenkspalt beim erkrankten Hüftgelenk (B) durch Knorpelverlust viel schmäler geworden oder sogar völlig verschwunden. Ebenso ist in (B) gut die Osteophytenbildung, die Deformation des Hüftkopfes, die subchondrale Sklerosierung und die Zystenbildung zu erkennen.
1.3 Krankheitsverlauf
Der Verlauf einer degenerativen Gelenkserkrankung ist langsam fortschreitend und anhand der Befunde und Beschwerden des Patienten in verschiedene Stadien eingeteilt. Zu Beginn der Erkrankung steht der Elastizitätsverlust des Gelenkknorpels der Hüfte. Im Röntgenbild sind die ersten Zeichen eine Höhenabnahme des Knorpelgewebes (sichtbar in einer Verschmälerung des Gelenkspaltes). In diesem frühen Stadium der Coxarthrose klagen die Patienten häufig über belastungsabhängige Schmerzen, die vom Gelenkraum selbst, oder auch von den gelenkumgebenden Weichteilen wie Muskeln, Sehnen und Bändern ausgehen können.
Bei schmerzhaften Überlastungen des Gelenkes entstehen Muskelverspannungen, die der Schonung der gefährdeten Gewebe dienen. Da sich die Schmerzen aus dieser Muskulatur durchaus fern vom Gelenk abspielen können wird die Coxarthrose im Frühstadium häufig als „rheumatische Erkrankung“ fehlinterpretiert. Die krankhafte Veränderung des Arthrosegelenkes können im Röntgenbild dargestellt werden (siehe Abbildung 1).
Das zweite Stadium im Verlauf ist durch eine Spaltbildung im Gelenkknorpel selbst und eine Verdichtung der knöchernen Strukturen, die unmittelbar an die Knorpelschicht der Gelenksfläche angrenzen (sog. „subchondrole Sklerosierung“, siehe Abbildung 1). Durch den Schaden des Knorpels entstehen an den Gelenksflächenrändern Schub- und Scherkräfte, die zur Ausbildung wulstartiger Knochenvorsprünge führen (sog. „Osteophyten“). Das zweite Stadium ist gekennzeichnet durch Schmerzen im Hüftgelenk bereits bei Bewegung. Der von Patienten bei aktiver Bewegung beschriebene Schmerz stammt aus der Muskulatur und den Ansatzpunkten der Sehnen. Dieser Schmerz ist Ausdruck der sich bei dem zugrundeliegenden Prozess entwickeltenden Muskelverspannung, Muskelhärte und schliesslich krankhafter Verkürzung der Muskulatur (Kontraktur). In diesem Stadium nimmt der Schmerz bei Gebrauch des Gelenkes ab. Deshalb wird er auch als Anlaufschmerz oder Einlaufschmerz bezeichnet, da er sich nach zurücklegen einer kurzen Wegstrecke zurückbildet.
Das dritte Stadium ist durch den fortschreitenden Abrieb des Gelenkknorpels gekennzeichnet, wodurch die kraftaufnehmende Fläche im Hüftgelenk immer kleiner wird. Dies hat zur Folge, dass sich unter den maximal beanspruchten Gelenksflächenarealen Knochen zurückbildet. Dieser „weiche“ Knochen kann den Belastungen nicht mehr Stand halten. Somit entstehen unter dem Druck kleine flüssigkeitsgefüllte Freiräume im Knochen, sogenannte Zysten. Wenn der Knorpel in Bereichen des Hüftgelenkes vollständig verschlissen ist, reibt Knochen auf Knochen. Dies führt zu Knochenabschliff. Der menschliche Organismus „realisiert“ diese krankhaften Veränderungen und versucht gegenzusteuern, indem vermehrt neue Knochensubstanz gebildet wird. Doch kann der Knochen nicht dort angebaut werden, wo er gebraucht wird, da diese Region unter ständiger Belastung steht (aus diesem Grund werden Frakturen neben der Schmerzreduktion mit einem Gips ruhiggestellt), somit wird er an weniger belasteten Stellen angebaut, nämlich am Gelenkrand. Dies führt zu vermehrten Osteophytenbildung.
Das dritte Stadium der Coxarthrose ist gekennzeichnet durch Schmerzen in Ruhe und Bewegungseinschränkung im betroffenen Hüftgelenk. Die Bewegungseinschränkung liegt zum einen in der durch die entzündliche Reaktion der gelenksnahen Weichteile und deren Verkürzung, als auch in der Zerstörung, Deformation der Gelenkstruktur selbst begründet. Auf dem Boden dieser Deformitäten entwickeln sich Achsenfehlstellungen, die die Gebrauchsfähigkeit des betroffenen Beines zusätzlich einschränken. Aufgrund der verminderten Gebrauchsfähigkeit des Beines bildet sich die Muskulatur wegen mangelndem Training ebenfalls zurück, mit Folge einer weiter verminderten Gebrauchsfähigkeit des Beines. Schliesslich führen alle genannten Faktoren zu einer Instabilität des arthrotisch veränderten Hüftgelenkes, sog. Schlottergelenk. Im Endstadium der Coxarthrose kann es zu einer spontanen Einsteifung (Ankylose) des Gelenkes kommen.
II. Die Therapie der Coxarthrose
2.1
Konservative Therapie
Aus therapeutischer Sicht ist es zunächst wichtig zu differenzieren, ob die Coxarthrose auf Grund einer bekannten Minderwertigkeit des Gewebes (Knorpel, Sehnen, Bänder) oder auf dem Boden rein mechanischer Faktoren wie Achsenfehlstellung, Missbildungen des Hüftgelenkes oder Überbelastung entstanden ist. Falls nämlich die Ursache des arthrotischen Geschehens in rein mechanischen Faktoren begründet liegt, kann ein Fortschreiten der Hüftgelenksarthrose durch Beheben der Ursachen, die nicht immer am Hüftgelenk selbst zu suchen sind, verhindert werden. Doch dazu in einer weiteren Ausgabe.
Im Frühstadium der Erkrankung sind die Schmerzen durch funktionelle und physikalische Therapie gut beherrschbar. Dazu ist die Physiotherapie mit dem Ziel der Verbesserung der Muskelfunktion und –Kräftigung und Massagen gegen die entzündungsbedingten Muskelverspannungen, Kälte/Wärmebeahndlungen zu zählen. Sinnvoll ist es zudem schmerz- und entzündungshemmende Medikamente zu verabreichen.
Sind diese konservativen Mittel ausgeschöpft, d.h. der Patient hat trotz der Behandlung Schmerzen, ist im Alltag in seiner Mobilität eingeschränkt und empfindet diesen Zustand als nicht mehr tragbar, so ist eine operative Therapie indiziert, wobei der Patient selbst über den Zeitpunkt für die Implantation einer Prothese entscheiden kann.
2.2 Operative Therapie "Die Hüftendoprothese HTP"
2.2.1 Einleitung
Eine Hüftprothese (Hüft TP) ist der künstliche Ersatz der Hüftgelenksflächen. Bei einer sogenannten Hüft Totalendoprothese wird die erkrankte Gelenkspfanne der Hüfte durch eine künstliche Gelenkspfanne ersetzt. Der Oberschenkelkopf wird mit dem Oberschenkelhals entfernt und durch eine Prothese ersetzt. Somit ist das erkrankte Gelenk vollständig entfernt und somit auch die Schmerzursache. Das oberste Ziel einer Prothese ist die Schmerzfreiheit und die Wiedergewinnung der Beweglichkeit im Hüftgelenk. Sowohl die Materialien, als auch die Operationsverfahren sind aufgrund langjähriger Erfahrungen ausgereift, jedoch werden auf Grund intensiver Forschung und Weiterentwicklung immer Verbesserungen entwickelt.
Der frühere gebräuchlichste Durchmesser von 28mm (siehe Abbildung 2) ist ein Kompromiss zwischen der Materialabnützung und der ausreichenden Stabilität. Die Neuentwicklung des abriebfesteren Polyethylens ermöglicht einen grösseren Durchmesser des Hüftkopfes und der Pfanne mit geringerem oder zumindest gleichem Abrieb bei besserer Stabilität und vergrössertem Bewegungsumfang. Neben dem immer wieder diskutierten „besten Prothesentyp“ existieren eine Reihe anderer, möglicherweise wichtigerer Faktoren, die für erfolgreiche Langzeitresultate von Bedeutung sind.
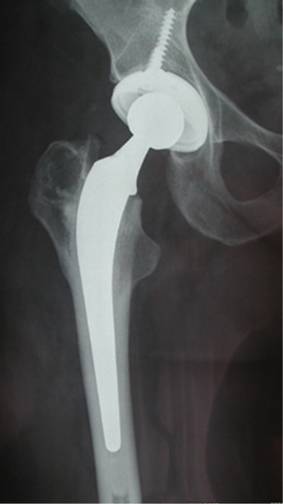
Abbildung 2: Implantation einer Hüft Totalendoprothese (Hüft TP) mit einer zementfreien Hüftpfanne und zementierten Schaft der Firmay Zimmer.
Durch die Weiterentwicklung und Verbesserung der Instrumente und der Materialen konnte in jüngster Zeit auch eine Hüftprothese entwickelt werden, die einen grösseren Durchmesser des Hüftkopfes und der Hüftpfanne aufweist (36mm, siehe auch Abbildungen 3 und 4), dem natürlichen Hüftgelenk annährend ähnlich. Dies wurde durch die Entwicklung eines hochabriebfesten Polyethylens ermöglicht.
 A
A  B
B  C
C
Abbildung 3: Beispiel einer zementfreien Accolade® TMZF® Femoral Schaft der Firma Stryker.

Abbildung 4: Beispiel einer zementfreien Trident Acetabular Pfanne (Bild oben in der Mitte) mit einem 36mm dicken Polyethylen Inlay (Bild links unten) und einer 36mm dicken Keramik Pfanne (Blid rechts unten) der Firma Styrker.
Die Grösse des Hüftkopfdurchmessers ist eine Gradwanderung zwischen dem Abrieb und des Verschleisses des Materials und der Beweglichkeit bzw. Stabilität im Hüftgelenk. Hierbei ist es wichtig zu wissen, dass ein dem natürlichen Hüftkopf annähernder Durchmesser eine bessere Stabilität und eine grössere Beweglichkeit im Hüftgelenk bietet.
Die Rekonstruktion der individuellen Bewegungsapparatgeometrie mit korrekt gewählter Prothese und Prothesenlage, die sorgfältige Behandlung der Weichteile nach fundierter Kenntnis der Anatomie, und die moderne Zementiertechnik bei zementierten Prothesen stellen einige der wichtigsten Faktoren für diesen Erfolg dar.
Weitere Informationen über die Produkten der Firma Stryker Ostaonics SA sind auf dem Link: http://www.stryker.com/myhsp/exercise/Orthopaedics/index.htm
2.2.2 Informationen zur Operation
Die Operation kann in Voll- oder Teilnarkose durchgeführt werden. Die Teilnarkose hat den Vorteil, dass der Patient bei Interesse die Operation mitverfolgen kann, oder aber z.B. über Kopfhörer Musik hören, ohne Schmerzen zu verspüren, und sie für den Organismus schonender ist, was insbesondere bei älteren Patienten eine entscheidende Rolle spielen kann.
Da auf Grund der Natur der Erkrankung in der Mehrzahl ältere Patienten eine Implantation einer Hüftprothese vornehmen lassen, ist eine gründliche internistische Abklärung bei seinem Hausarzt vor der Operation angezeigt. Eine postoperative Überwachung auf einer Intensivstation nach der Operation ist nur bei Patienten mit internmedizinischen Begleiterkrankungen indiziert.
Der Spitalaufenthalt beläuft sich in der Regel auf 2-6 Tage. Wichtig sind die postoperative Rehabilitationsmassnahmen, die den Verlauf massgeblich beeinflussen. Ziel der Rehabilitation ist es die geschwächte Muskulatur mit Hilfe speziell geschulter Physiotherapeuten/innen zu trainieren. Bereits am Tag nach der Operation wird der Patient mit Gehstöcken und voller Belastung mobilisert. Diese Mobilisation senkt das Risiko von Komplikationen ebenso wie regelmässige Gymnastik, Kompressionstrümpfe und Blutverdünnungspräparate.
Als Erstes lernt der Patient vom Bett aufzustehen und sich wieder richtig zu setzten. Selbst alltägliche Bewegungsabläufe, wie das richtige Treppensteigen, werden sehr schnell wieder erlernt. In der Regel können die Patienten nach einigen Wochen ihrem gewohnten Leben wieder schmerzfrei nachgehen. Sogar sportliche Betätigungen sind erlaubt, wobei natürlich extreme Belastungen während der ersten postoperativen Wochen vermieden werden sollten (wie z.B. Schwimmen, Radfahren, Spazieren gehen, Skilanglauf oder Gymnastik, etc.). Weitere Informationen sind im Kapitel 2.2.6 Information der Physiotherapie für Hüft-TP-Patienten erhältich.
2.2.3 Minimale Invasive Implantation einer Hüftendoprothese "MIS HTP" mit dem Stryker-Leibinger System
2.2.4 Postoperative Video Aufnahme
In den folgenden Videoaufnahmen besteht die Möglichkeit einige Beispiele nach Implantation einer minimal invasiven Hüftendoprothese "MIS HTP" zu sehen (Hier möchte ich mich noch einmal für die freundliche Genehmigung der einzelnen Patienten bedanken):
2.2.5 High Tech im Operationssaal – Minimale Invasive Computergestützte Implantation einer Hüftendoprothese "MIS HTP" mit dem Stryker-Leibinger System
2.2.6 Information der Physiotherapie nach Hüft TP
Mit folgenden Instruktionen möchten wir Ihnen die Möglichkeit bieten, Ihren Alltag nach der Operation selbständig zu gestalten und Ihre Beweglichkeit zu verbessern.
Diese Richtlinien sollten Sie über einen Zeitraum von 2-3 Wochen nach der Operation berücksichtigen.
Hier können Sie weitere ausführlichere Informationen über die physiotherapeutischen Nachbehandlungen einer Minimal Invasiven Hüftendoprothese "MIS Hüft TP" erhalten.
